- 肺気腫ってどんな病気?
- 慢性閉塞性肺疾患(COPD)の
診断方法は? - 慢性閉塞性肺疾患(COPD)は
合併症がたくさんある! - 慢性閉塞性肺疾患(COPD)と
急性増悪の関係 - 慢性閉塞性肺疾患(COPD)の治療は
どのようなことをするのか? - 身体障害者認定の申請
肺気腫ってどんな病気?
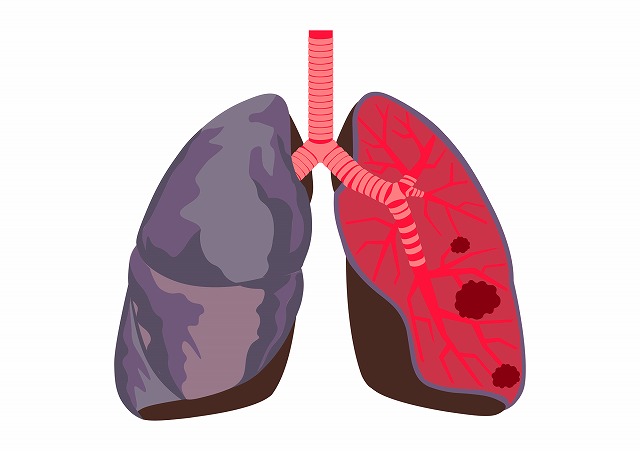 肺気腫は、タバコの煙やPM2.5などの有害物質の長期的な吸入により、肺胞が破壊され弾力性を失う状態です。呼吸機能障害が生じている場合、慢性閉塞性肺疾患(COPD)とよばれます。
肺気腫は、タバコの煙やPM2.5などの有害物質の長期的な吸入により、肺胞が破壊され弾力性を失う状態です。呼吸機能障害が生じている場合、慢性閉塞性肺疾患(COPD)とよばれます。
息切れや咳といった呼吸器系の症状にとどまらず、心臓病や不整脈、貧血、骨粗鬆症、低栄養、動脈硬化、うつ病など、多岐にわたる全身の健康問題を引き起こすことが知られています。そのため、呼吸機能の改善だけでなく、これらの関連疾患の予防と管理も同時に行うことが、治療の重要な側面となっています。
慢性閉塞性肺疾患(COPD)の
診断方法は?
慢性閉塞性肺疾患(COPD)の診断は、問診での疑いから始まり、肺機能検査、胸部X線、CT検査によって確定診断が行われます。多くの患者さまは長期間の喫煙歴があり、咳や痰の症状が持続し、徐々に進行する息切れを経験します。これらの症状は、運動能力や生活の質を低下させることがあります。
CT検査が必要な場合は連携する医療機関をご紹介します。
患者さまの日常生活における症状の程度や治療の効果を評価するために、CAT(COPDアセスメントテスト)という質問表が用いられることがあります。これは8つの質問項目から成り、得点の合計で症状の重さを評価します。得点が高いほど症状が強いことを示し、定期的な評価により症状の悪化を早期に察知することが可能です。
息切れの程度を評価するためには、mMRC(Modified Medical Research Council Dyspnea Scale)スケールが使用されます。これは5段階のスケールで、息切れの強さを評価します。肺機能が同じであっても、息切れを感じる度合いは個人差があり、寿命とも関連しているため、大切な指標とされます。
息切れの程度:mMRCスケール
| Grade | 息切れの症状 |
|---|---|
| 0 | 激しく体を動かした時にしか息切れがみられない。 |
| 1 | 平坦な道を早足で歩く、または急でない上り坂を歩くと息切れが起こる。 |
| 2 | 同年代よりも平坦な道を歩くスピードが遅い。 もしくはご自身のペースで歩いた時、息切れによって動くのを止める時がある。 |
| 3 | 平坦な道を約90m、または数分歩いた時、息切れによって立ち止まってしまう。 |
| 4 | 息切れの症状が重く、外出が困難になっている。もしくは服の脱ぎ着をする際にも息切れが起こる。 |
肺機能検査
肺機能検査は、肺の機能を評価するために行われる検査で、以下の3つの主要な項目を測定します。
努力性肺活量(FVC)
最大限に吸い込んだ後に、できるだけ速く完全に吐き出した空気の総量で、排容量や気道の通過性を評価します。
1秒量(FEV1.0)
努力肺活量(FVC)のうち、最初の1秒間で吐き出すことができる空気の量で、気道の通過性を評価します。
1秒率(FEV1.0/FVC)
1秒量/努力性肺活量で、気道の通過性を評価し、気流制限(気道の狭窄や閉塞)の程度を評価します。
慢性閉塞性肺疾患(COPD)の診断では、気管支の閉塞度を評価するために、1秒率や1秒量が重要視されています。具体的には、1秒率が70%以下の場合にCOPDの診断基準を満たします。
慢性閉塞性肺疾患(COPD)の重症度
以下のように1秒量や症状の強さによって分類されます。
軽症
%FEV1.0 ≧80%
中等症
80%> %FEV1.0 ≧50%
重症
50%> %FEV1.0 ≧30%
最重症
30%> %FEV1.0
慢性閉塞性肺疾患(COPD)は
合併症がたくさんある!
慢性閉塞性肺疾患(COPD)は、肺の機能低下だけでなく、タバコの影響で全身に多様な疾患をもたらすことがあります。これらの疾患は合併症と呼ばれ、肺の治療と同時に適切な管理が求められます。
肺がん
慢性閉塞性肺疾患(COPD)の患者さまにおける肺がんの合併率は約9〜20%とされています。喫煙は肺がんとCOPDの発症リスクを高めますが、COPD自体も喫煙とは関係なく肺がんのリスク要因であることが明らかになっています。このため、COPDの患者さまは定期的に胸部X線やCT検査を受け、肺がんのスクリーニングを行うことが推奨されています。
骨粗鬆症(こつそしょうしょう)
 慢性閉塞性肺疾患(COPD)の患者さまにおいて、骨粗鬆症は決して珍しくない合併症です。2年間にわたる調査結果によりますと、COPDの患者さまの骨折発生率は6.2%に達し、健康な方と比較して1.5倍の骨折リスクがあることが明らかにされています。イギリスでの研究によれば、大腿骨近位部の骨折リスクが男性で1.34倍、女性で1.23倍高いと報告されています。骨粗鬆症は骨折を引き起こし、結果として寝たきりや認知症に陥る可能性があるため、早期診断と積極的な治療が求められます。
慢性閉塞性肺疾患(COPD)の患者さまにおいて、骨粗鬆症は決して珍しくない合併症です。2年間にわたる調査結果によりますと、COPDの患者さまの骨折発生率は6.2%に達し、健康な方と比較して1.5倍の骨折リスクがあることが明らかにされています。イギリスでの研究によれば、大腿骨近位部の骨折リスクが男性で1.34倍、女性で1.23倍高いと報告されています。骨粗鬆症は骨折を引き起こし、結果として寝たきりや認知症に陥る可能性があるため、早期診断と積極的な治療が求められます。
低栄養
呼吸活動に必要なエネルギーが増えたり、消化器系の機能低下により食事摂取量が減少したりすることから、低栄養に陥りやすいとされています。さらに、体重(BMI)が低い患者さまは生存期間が短くなる傾向にあることが明らかになっています。低栄養は筋力の衰えを招き、それが呼吸困難をさらに悪化させる悪循環を引き起こします。このため、栄養補助食品の処方などによるサポートが必要とされています。
心血管疾患
慢性閉塞性肺疾患(COPD)と、慢性心不全や心筋梗塞、心房細動などの心血管疾患を合併することが多く報告されています。また、脳梗塞や脳出血のリスクも高まるとされています。COPDの患者さまの約30%が慢性心不全を併発しているため、心電図や血液検査を含むスクリーニングが重要です。息切れが慢性閉塞性肺疾患によるものではなく心不全が原因である場合もあり、その際は利尿剤を用いた心不全の治療が併用されることもあります。
気管支喘息
 喘息と慢性閉塞性肺疾患(COPD)は、しばしば鑑別が困難であり、両方の特徴を持つ喘息-COPDオーバーラップ(ACO)が存在することが知られています。COPDの患者さまの約20%は喘息を合併しており、年齢が上がるにつれてその割合は増加するとされています。COPDを併発し、コントロール不良でいる喘息の患者さまは、喘息を合併していない方やコントロールが適切な喘息の患者さまに比べて、呼吸機能の衰えが速く、生存率も低いと報告されています。治療には、吸入ステロイドを用いて喘息と慢性閉塞性肺疾患の両方に対応する治療法が並行して行われます。
喘息と慢性閉塞性肺疾患(COPD)は、しばしば鑑別が困難であり、両方の特徴を持つ喘息-COPDオーバーラップ(ACO)が存在することが知られています。COPDの患者さまの約20%は喘息を合併しており、年齢が上がるにつれてその割合は増加するとされています。COPDを併発し、コントロール不良でいる喘息の患者さまは、喘息を合併していない方やコントロールが適切な喘息の患者さまに比べて、呼吸機能の衰えが速く、生存率も低いと報告されています。治療には、吸入ステロイドを用いて喘息と慢性閉塞性肺疾患の両方に対応する治療法が並行して行われます。
不安・抑うつ
慢性閉塞性肺疾患(COPD)の患者さまは、不安や抑うつといった精神的な症状を高い割合で併発しています。日本におけるCOPD患者さまの抑うつ症状の合併率は約38%であると指摘されています。
糖尿病
慢性閉塞性肺疾患(COPD)は糖尿病の発症リスクを高める要因であり、健康な方と比較して約1.5倍のリスクがあるとされています。日本における研究では、COPD患者さまの約10~17%に糖尿病が合併していることが確認されています。COPDを持つ糖尿病の患者さまは、入院のリスクが高まり、入院期間が長くなるだけでなく、死亡率も上昇すると報告されています。このため、定期的に血糖値やHbA1cをチェックすることが推奨されます。
貧血
慢性閉塞性肺疾患(COPD)患者さまの約15~25%が貧血を有しており、COPDの重症度が高いほど貧血の合併率が高くなる傾向があります。原因としては、慢性的な炎症が主に考えられています。健康な高齢者での貧血発生率が10〜12%程度とされる中、COPD患者さまではこれを上回る頻度で貧血が認められます。
慢性閉塞性肺疾患(COPD)と
急性増悪の関係
 風邪や肺炎などの感染症をきっかけに急激に息切れや咳・痰などの症状が悪化することを「急性増悪」と言います。急性増悪は息切れの悪化を招き生活の質(QOL)を低下させ、入院を余儀なくされることが少なくありません。入院を繰り返すたびに、徐々に筋力が低下し栄養状態も悪化していきます。急性増悪を予防することはCOPDにおいて重要な目標です。急性増悪を起こしてしまった場合は、原因に応じて、抗生物質や吸入薬、ステロイド剤で治療を行います。また、重症例では酸素療法や人工呼吸器管理が必要になる場合もあります。
風邪や肺炎などの感染症をきっかけに急激に息切れや咳・痰などの症状が悪化することを「急性増悪」と言います。急性増悪は息切れの悪化を招き生活の質(QOL)を低下させ、入院を余儀なくされることが少なくありません。入院を繰り返すたびに、徐々に筋力が低下し栄養状態も悪化していきます。急性増悪を予防することはCOPDにおいて重要な目標です。急性増悪を起こしてしまった場合は、原因に応じて、抗生物質や吸入薬、ステロイド剤で治療を行います。また、重症例では酸素療法や人工呼吸器管理が必要になる場合もあります。
慢性閉塞性肺疾患(COPD)の
治療は
どのようなことをするのか?
COPDの治療において最も重要なのは禁煙です。禁煙は病気の進行を遅らせる唯一の確立された方法であり、治療の中心となります。それに加えて、薬物療法、合併症の管理、感染症予防策(ワクチン接種など)、栄養療法、呼吸リハビリテーション、社会的支援、酸素療法、呼吸管理といった多岐にわたるアプローチが取り入れられます。
禁煙
慢性閉塞性肺疾患(COPD)の治療における禁煙は、最も効果的な手段とされています。健康な方では、1秒量(呼気の力)が年間で約20~30ml減少するのに対し、COPDの患者さまでは50~100mlという大きな減少がみられます。禁煙によって、この肺機能の低下速度を緩やかにすることが可能です。ご自分だけで禁煙が難しい場合は、禁煙外来を利用することもぜひ検討しましょう。
薬物治療
 慢性閉塞性肺疾患の薬物療法では、主に気管支拡張薬の吸入が行われます。これらの薬を使用することで、呼気の力が向上し、息切れや痰の症状が改善されます。具体的には、抗コリン薬の吸入(スピリーバ、シーブリ)や長期作用型β刺激薬の吸入(オンブレス、オーキシス)があります。
慢性閉塞性肺疾患の薬物療法では、主に気管支拡張薬の吸入が行われます。これらの薬を使用することで、呼気の力が向上し、息切れや痰の症状が改善されます。具体的には、抗コリン薬の吸入(スピリーバ、シーブリ)や長期作用型β刺激薬の吸入(オンブレス、オーキシス)があります。
症状が強い方や重度の呼吸障害を持つ方には、これらの薬の配合薬(スピオルト、ウルティブロ、アノーロ)が処方されます。急性増悪が頻繁に起こる方や気管支喘息を合併している方には、吸入ステロイドの配合薬(テリルジー、ビレーズトリ、エナジア)が用いられます。また、痰の多い方には、痰を出しやすくする去痰剤(カルボシステイン、アンブロキソール)の使用も検討されます。
合併症管理
慢性閉塞性肺疾患の合併症に対しては、定期的な検査を行い、骨粗鬆症の予防薬の投与、心不全の治療、栄養療法などを必要に応じて実施します。特に骨粗鬆症に関しては、既に骨折を経験している方や骨密度が若年成人平均値の70%未満である方に対しては、薬物による治療が推奨されています。
栄養療法
慢性閉塞性肺疾患の患者さまには、高エネルギーかつ高タンパク質を含む食事を摂ることが推奨されており、効率的なエネルギー源となる脂質の摂取も奨励されています。栄養状態が特に低下している方に対しては、栄養補給剤の処方が行われることもあります。栄養療法はリハビリテーションと併せて行うことで、その効果を高めることができます。
予防接種
 慢性閉塞性肺疾患の患者さまは、元々肺機能が低下しているため、感染症によって症状が急激に悪化し、致命的な状況に至るリスクが高いとされています。このため、感染予防としてインフルエンザワクチン、新型コロナウイルスワクチン、肺炎球菌ワクチンの接種が推奨されています。特に、肺炎球菌ワクチンはインフルエンザワクチンと併せて接種することでより効果が得られやすくなり、肺炎球菌による感染症の重症化防止や、肺炎による死亡率の減少などの効果にも期待できます。これらのワクチン接種は、COPD患者さまの急性増悪を予防します。
慢性閉塞性肺疾患の患者さまは、元々肺機能が低下しているため、感染症によって症状が急激に悪化し、致命的な状況に至るリスクが高いとされています。このため、感染予防としてインフルエンザワクチン、新型コロナウイルスワクチン、肺炎球菌ワクチンの接種が推奨されています。特に、肺炎球菌ワクチンはインフルエンザワクチンと併せて接種することでより効果が得られやすくなり、肺炎球菌による感染症の重症化防止や、肺炎による死亡率の減少などの効果にも期待できます。これらのワクチン接種は、COPD患者さまの急性増悪を予防します。
呼吸リハビリテーション
慢性閉塞性肺疾患にかかると、息切れが進行して活動量が減少し、それに伴って足の筋力が弱まり、さらに活動量が減るという悪循環に陥りがちです。この状況を防ぐために、呼吸リハビリテーションが強く推奨されています。具体的には、口すぼめ呼吸や腹式呼吸の指導に加えて、ご自宅で行える筋力トレーニング(足を上げる運動、椅子からの立ち上がりを繰り返す運動、上肢を使ったダンベル運動)が有効です。
最も手軽な運動方法はウォーキングで、1日に20分以上を目安に行うことが良いとされています。ご自宅に閉じこもると症状が悪化する可能性があるため、外に出て積極的に体を動かすことが重要です。
在宅酸素療法・在宅人工呼吸管理
慢性閉塞性肺疾患が進行し重症化すると、酸素の吸収能力が低下し、血中酸素濃度が不足する状態が持続します。このような状況の患者さまには、在宅での酸素療法や人工呼吸器の管理が行われることがあります。酸素治療により生存期間が延び、呼吸困難が軽減される効果があります。在宅酸素療法が適用される患者さまは特定の基準に基づき、個々の状態に合わせた適切な酸素流量が決定されます。
身体障害者認定の申請
慢性閉塞性肺疾患の患者さまは、「身体障害者認定」を申請できます。この認定には特定の基準があり、呼吸機能障害の程度(1級〜6級)に応じて異なる支援を受けることが可能です。身体障害者認定を受けた場合、医療費の助成や免除を受けられる可能性があります。ただし、助成内容や適用条件は地域によって異なり、所得制限が設けられている場合もあります。詳細は居住地の福祉窓口に確認することをお勧めします。












